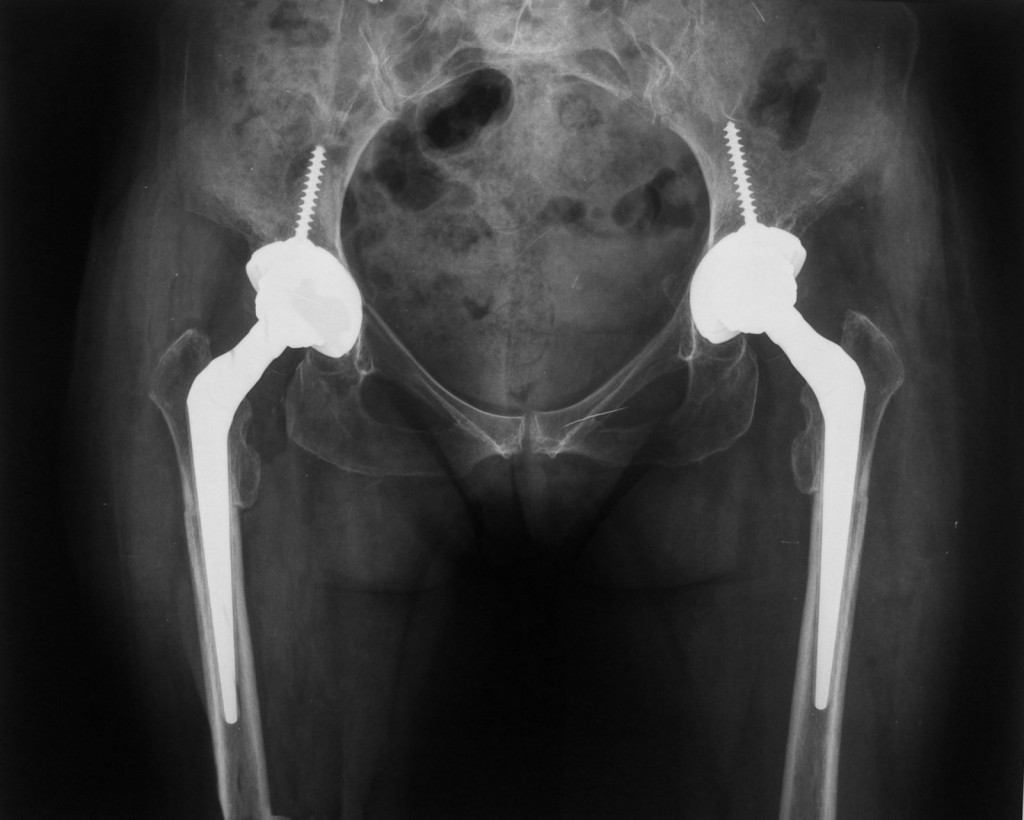
Donna di 59 anni nata con lussazione congenita delle anche e mai trattata. La deambulazione è seriamente compromessa e avviene con la classica andatura anserina (segno di Trendelenburg). Negli ultimi anni al danno funzionale si è sovrapposto il dolore costante sia a riposo che al carico. Non esiste alternativa alla protesizzazione bilaterale delle anche. Tecnicamente il caso si presenta complesso perchè per assicurare un risultato funzionale si deve ricostruire la geometria articolare di un’ anca normale. Per fare ciò bisogna riportare il centro di rotazione dell’ anca (CDR) dalla posizione patologica (neocotile) in alto a quella fisiologica (paleocotile) in basso . In questo modo si ripristinano le giuste leve muscolari e si diminuiscono le sollecitazioni sull’ impianto protesico. L’ abbassamento del centro di rotazione comporta un allungamento notevole dell’ arto (circa 6 cm) incompatibile con l’ integrità delle formazioni vasculo-nervose dell’ arto. E’ dunque necessario resecare un cilindro osseo femorale di corrispondente lunghezza e impiantare uno stelo che assicuri anche la stabilità della giunzione osteotomica. E’ impensabile eseguire l’ intervento chirurgico senza una accurata pianificazione preoperatoria. Per poter realizzare tutto ciò bisogna costruire un progetto che si articola su 3 fasi:
- Classificazione della patologia (TAC non sempre necessaria)
- Pianificazione preoperatoria con definizione della sede esatta del CDR
- Pianificazione preoperatoria dell’ entità dell’ abbassamento e della resezione
Classificazione
Esistono varie classificazioni ma la più utile ai fini chirurgici è quella di Hartofilakidis che descrive le alterazioni anatomiche basandosi su studi TAC. Il caso in esame è il tipo C.
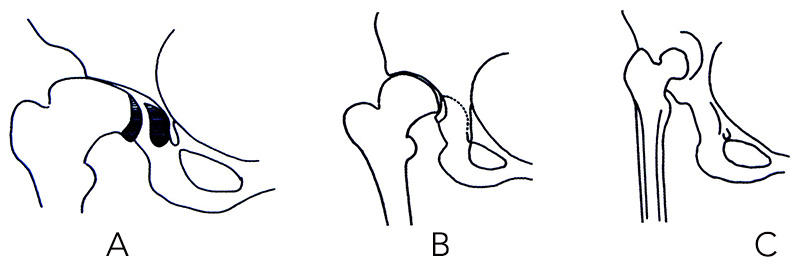
Tipo A: semplice displasia
Tipo B: sublussazione
Tipo C: lussazione completa con risalita della testa
Pianificazione: metodo ricerca del CDR
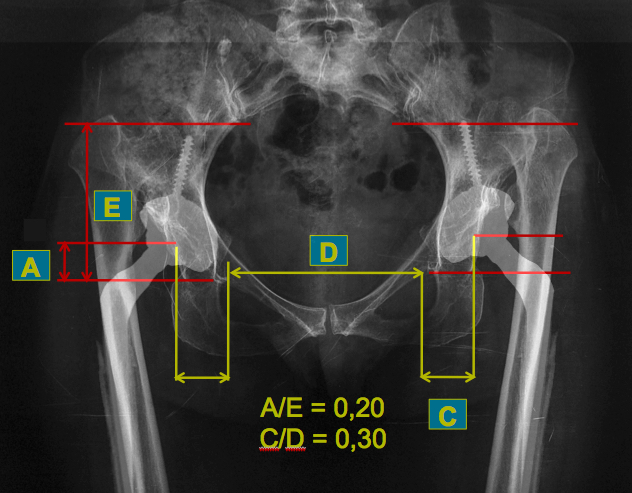
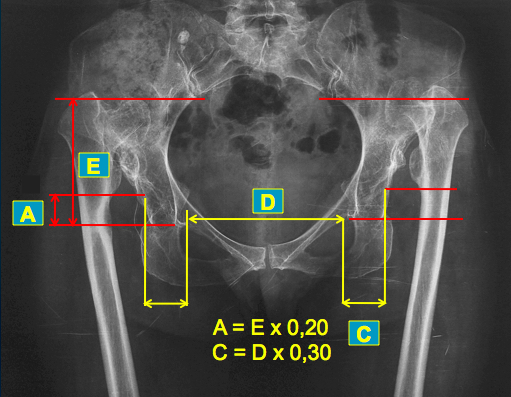
Nel caso di patologia unilaterale il CDR è facilmente identificabile per cui è sufficiente creare il progetto sull’ anca sana e poi realizzarlo dal lato opposto. Nella patologia bilaterale è invece necessario ricorrere ad altri criteri. Il metodo di Pierchon. permette di individuare il CDR dell’ anca utilizzando reperi anatomici affidabili come la sacroiliaca e la U radiologica. Si misurano sul piano verticale la distanza A che decorre dal centro della testa femorale alla U radiologica e la distanza E dalla tangente al piede della sacroiliaca alla U radiologica. L’ indice risultante di A/E nel normale è 0,20. In modo analogo il rapporto tra la distanza C tra centro della testa femorale e U radiologica e la distanza D tra le U definisce un indice che nel normale è 0,30.
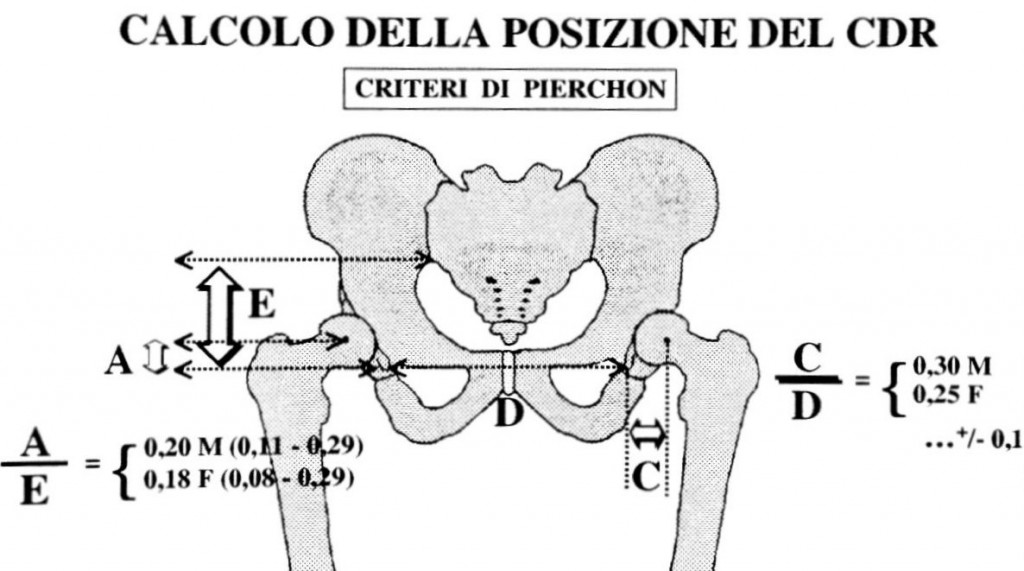
Pianificazione: identificazione del CDR
Moltiplicando il valore della distanza E per l’ indice 0,20 si ottiene l’ altezza A del CDR in senso verticale e moltiplicando il valore della distanza D per l’ indice 0,30 si ottiene il valore C in senso orizzontale (Offset acetabolare).
Pianificazione: calcolo abbassamento e resezione secondo Kerboull
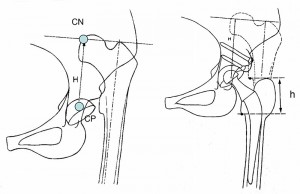
Per il calcolo dei valori di abbassamento, una volta identificato con in metodo di Pierchon il centro di rotazione del paleocotile CP, si misura la distanza H di esso dal centro di rotazione del neocotile CN.
Per il calcolo della resezione si calcola la distanza h tra il piccolo trocantere del femore nel neocotile e il piccolo trocantere del femore posizionato nel paleocotile.
CN = Centro testa teorico neocotile
CP = Centro testa paleocotile
H = Distanza in cm x fattore ingrand.
Calcolo della resezione
h = Distanza in cm x fattore ingrand. tra base piccolo trocantere in alto e piccolo trocantere dopo abbassamento
(Rif: Kerboull M. Arthroplasty totale de hanche sur luxation congenitale. Encycl Med. Chir Techniques chirugicales – Ortopedie, 44-665-B , 1996)
Planning abbassamento-resezione
La pianificazione prevede una abbassamento di 6 cm e un’ osteotomia sottotrocanterica di sottrazione di 6 per non allungare l’ arto.
Controllo postoperatorio
Controllo a 6 mesi dal secondo intervento. Visibile a livello sottotrocanterico l’ osteotomia ormai consolidata. Ottimo il risultato clinico e funzionale. La paziente deambula senza Trendelenburg e senza dolore.
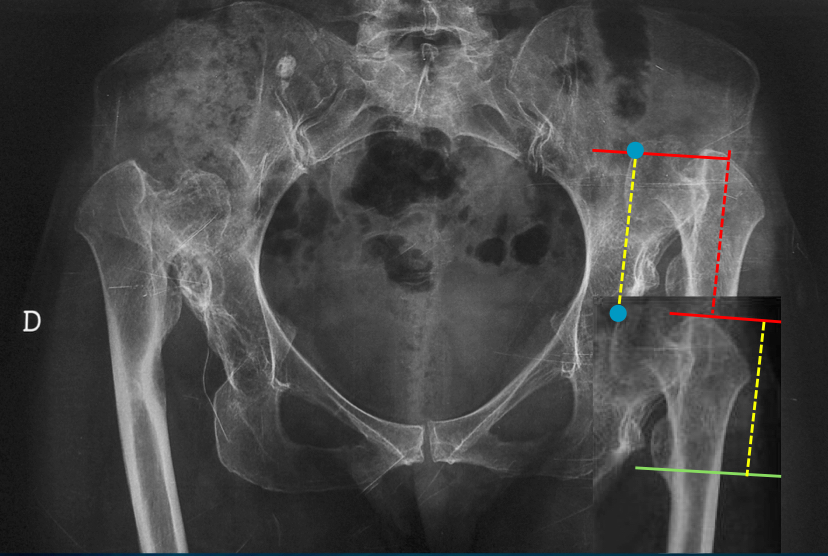
Verifica del rispetto degli indici di Pierchon
Elaborazione grafica di sovrapposizione della radiografia postoperatoria e della preoperatoria. Le protesi sono correttamente posizionate nel paleocotile. Gli indici di Pierchon sono corretti.